Diabetes mellitus Typ 2: Medikamentöse Therapie zur Blutzuckerkontrolle
Verwandte Artikel: Diabetes mellitus Typ 2: Medikamentöse Therapie zur Blutzuckerkontrolle
- Diabetes Mellitus: Maßnahmen Zur Vorbeugung, Behandlung Und Lebensqualität
- Diabetes Mellitus Mit Polyneuropathie: Ein Komplexes Krankheitsbild
- Diabetes Mellitus Typ 1: Ein Leben Mit Insulin
- Diabetes Mellitus: Ein Komplexes Krankheitsbild Mit Weitreichenden Folgen
- Diabetes Mellitus: Eine Chronische Krankheit Mit Vielfältigen Herausforderungen
Einführung
Mit großer Freude werden wir uns mit das faszinierende Thema rund um Diabetes mellitus Typ 2: Medikamentöse Therapie zur Blutzuckerkontrolle vertiefen. Lassen Sie uns interessante Informationen zusammenfügen und den Lesern frische Perspektiven bieten.
Table of Content
Video über Diabetes mellitus Typ 2: Medikamentöse Therapie zur Blutzuckerkontrolle
Diabetes mellitus Typ 2: Medikamentöse Therapie zur Blutzuckerkontrolle
Diabetes mellitus Typ 2 ist eine chronische Stoffwechselerkrankung, die durch eine Kombination aus Insulinresistenz und einer gestörten Insulinsekretion durch die Bauchspeicheldrüse gekennzeichnet ist. Diese Kombination führt zu einer erhöhten Blutzuckerkonzentration (Hyperglykämie) und langfristig zu schwerwiegenden Komplikationen in den Organen, u.a. Herz, Augen, Nerven, Nieren und Gefäßen.
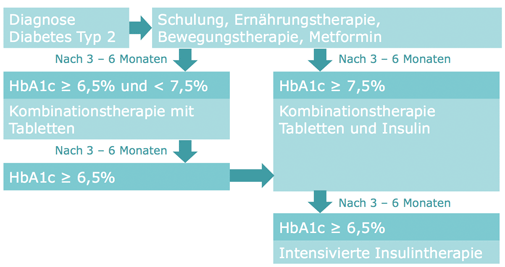
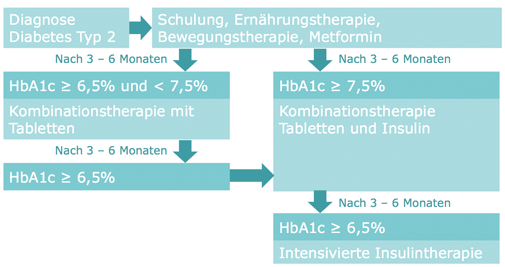
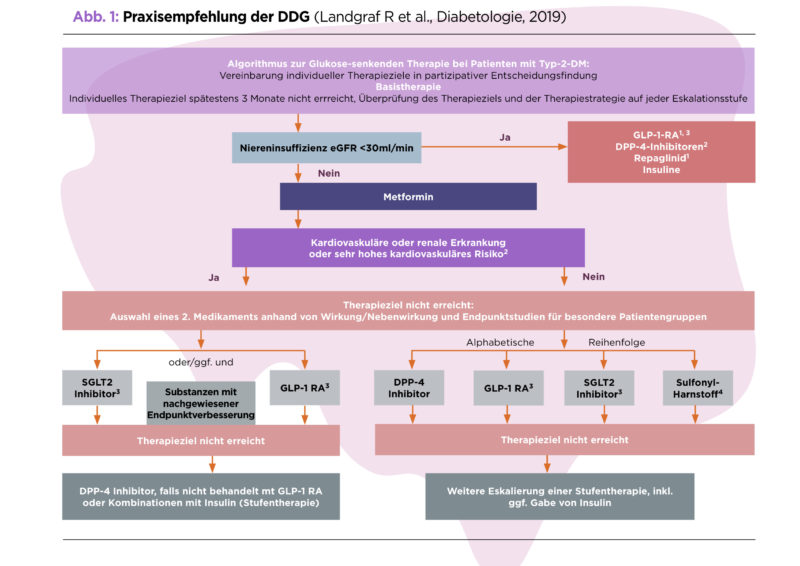
Die Behandlung des Diabetes mellitus Typ 2 zielt darauf ab, die Blutzuckerkonzentration so gut wie möglich zu regulieren und den Verlauf der Erkrankung zu verlangsamen. Neben einer gesunden Lebensweise mit regelmäßiger Bewegung, ausgewogener Ernährung und Gewichtsreduktion spielt die medikamentöse Therapie eine zentrale Rolle.
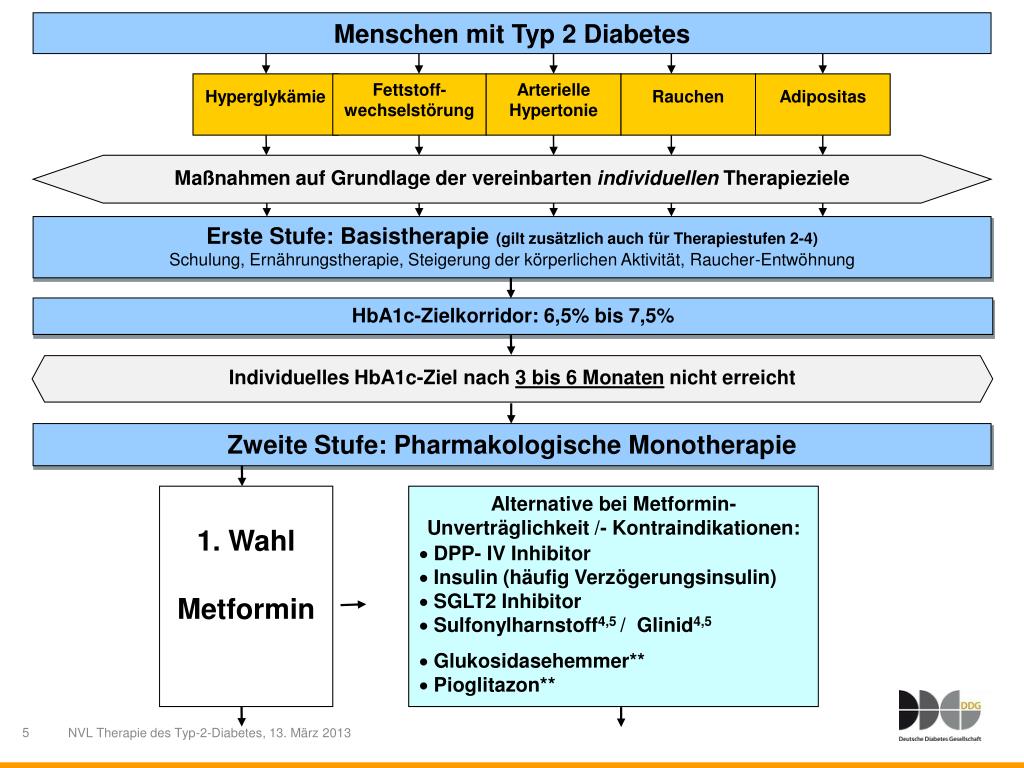
Medikamente zur Blutzuckerkontrolle:
Es gibt verschiedene Klassen von Medikamenten, die zur Behandlung des Diabetes mellitus Typ 2 eingesetzt werden und unterschiedliche Wirkmechanismen besitzen. Sie können einzeln oder in Kombination angewendet werden, wobei die Auswahl des Medikaments individuell auf den Patienten und dessen Bedürfnisse abgestimmt wird.
1. Metformin:
Metformin ist das am weitesten verbreitete und meistverwendete Medikament zur Behandlung von Diabetes mellitus Typ 2. Es gehört zur Klasse der Biguanide. Metformin wirkt hauptsächlich durch:
- Reduktion der Glukoseproduktion in der Leber: Metformin hemmt die Gluconeogenese, die Bildung von Glukose aus Nicht-Kohlenhydraten in der Leber. Dadurch wird die Glukosefreisetzung aus der Leber in den Blutkreislauf reduziert.
- Verbesserung der Insulinsensitivität: Metformin steigert die Empfindlichkeit der Körperzellen für Insulin, wodurch die Aufnahme von Glukose aus dem Blut in die Zellen gefördert wird.
- Reduktion der Darmbakterien: Metformin verändert die Zusammensetzung der Darmbakterien und kann so indirekt die Insulinresistenz verbessern.

Metformin ist in der Regel gut verträglich und wird in der Regel zweimal täglich eingenommen. Häufige Nebenwirkungen sind gastrointestinale Beschwerden wie Übelkeit, Erbrechen, Durchfall und Bauchschmerzen. Seltener können auch ein Vitamin-B12-Mangel oder eine Laktazidose (Ansäuerung des Blutes) auftreten. Metformin wird in der Schwangerschaft und Stillzeit nicht empfohlen, da seine Auswirkungen auf das ungeborene Kind nicht ausreichend geklärt sind.
2. Sulfonylharnstoffe:
Sulfonylharnstoffe sind eine Gruppe von Medikamenten, die die Insulinsekretion aus den Betazellen der Bauchspeicheldrüse anregen. Sie binden an die Sulfonylharnstoffrezeptoren auf den Betazellen und erhöhen so die Konzentration von Insulin im Blut.
Zu den Sulfonylharnstoffen zählen beispielsweise:
- Glibenclamid (Daonil®)
- Glimepirid (Amaryl®)
- Glipizid (Mindiab®)
Sulfonylharnstoffe sind in der Regel wirksame Medikamente zur Senkung des Blutzuckerspiegels, jedoch können sie auch zu Unterzuckerung (Hypoglykämie) führen, besonders bei älteren Patienten oder bei gleichzeitiger Einnahme von Sulfonylharnstoffen und anderen Blutzuckersenkenden Medikamenten.
3. GLP-1-Rezeptor-Agonisten (GLP-1-RA):
GLP-1-Rezeptor-Agonisten sind eine relativ neue Klasse von Medikamenten, die die Wirkung des Glucagon-Like-Peptid-1 (GLP-1) nachahmen. GLP-1 ist ein Hormon, das in der Darmschleimhaut gebildet wird und eine Reihe von Wirkungen auf den Blutzuckerhaushalt hat, u.a.:
- Stimulation der Insulinsekretion: GLP-1-RA verstärken die Insulinsekretion aus den Betazellen der Bauchspeicheldrüse in Abhängigkeit von der Blutzuckerkonzentration.
- Hemmung der Glukoseproduktion in der Leber: GLP-1-RA hemmen die Gluconeogenese in der Leber.
- Verlangsamung der Magenentleerung: GLP-1-RA verlangsamen die Magenentleerung, was zu einem langsameren Anstieg des Blutzuckerspiegels nach dem Essen führt.
- Unterdrückung des Appetits: GLP-1-RA fördern ein Gefühl der Sättigung und reduzieren so die Nahrungsaufnahme.
Beispiele für GLP-1-RA sind:
- Liraglutid (Victoza®)
- Dulaglutid (Trulicity®)
- Semaglutid (Ozempic®)
- Exenatid (Byetta®)
- Lixisenatid (Adlyxin®)
GLP-1-RA werden in der Regel einmal täglich subkutan injiziert. Sie sind gut verträglich, können jedoch zu Nebenwirkungen wie Übelkeit, Erbrechen und Durchfall führen.
4. DPP-4-Hemmer:
DPP-4-Hemmer sind eine Klasse von Medikamenten, die das Enzym Dipeptidylpeptidase-4 (DPP-4) hemmen. DPP-4 ist ein Enzym, das GLP-1 abbaut. Durch die Hemmung von DPP-4 erhöhen DPP-4-Hemmer die Konzentration von GLP-1 im Blut, wodurch die gleichen Wirkungen wie bei GLP-1-RA erzielt werden.
Beispiele für DPP-4-Hemmer sind:
- Sitagliptin (Januvia®)
- Saxagliptin (Onglyza®)
- Linagliptin (Trajenta®)
- Alogliptin (Nesina®)
DPP-4-Hemmer werden in der Regel einmal täglich oral eingenommen. Sie sind in der Regel gut verträglich, können jedoch zu Nebenwirkungen wie Oberbauchschmerzen, Durchfall und Infektionen der oberen Atemwege führen.
5. SGLT2-Hemmer:
SGLT2-Hemmer sind eine relativ neue Klasse von Medikamenten, die den Glucosetransporter SGLT2 in den Nieren hemmen. SGLT2 ist ein Protein, das für die Rückresorption von Glukose aus dem Urin in das Blut verantwortlich ist. Durch die Hemmung von SGLT2 werden mehr Glukose über den Urin ausgeschieden, was zu einer Senkung des Blutzuckerspiegels führt.
Beispiele für SGLT2-Hemmer sind:
- Canagliflozin (Invokana®)
- Dapagliflozin (Forxiga®)
- Empagliflozin (Jardiance®)
- Ipragliflozin (Suglat®)
SGLT2-Hemmer werden in der Regel einmal täglich oral eingenommen. Sie sind in der Regel gut verträglich, können jedoch zu Nebenwirkungen wie Harnwegsinfektionen, Genitalpilzinfektionen und Ketoazidose führen.
6. Kombinationspräparate:
Es gibt auch Kombinationspräparate, die mehrere Wirkstoffe zur Blutzuckerkontrolle kombinieren. Diese Präparate können die Wirksamkeit der Behandlung verbessern und die Häufigkeit der Medikamenteneinnahme reduzieren. Beispiele für Kombinationspräparate sind:
- Metformin/Sitagliptin (Janumet®)
- Metformin/Saxagliptin (Komboglyze®)
- Metformin/Glimepirid (Glucophage®)
- Metformin/Rosiglitazon (Avandia®)
- Metformin/Pioglitazon (Actos®)
Die Auswahl des geeigneten Kombinationspräparates hängt von den individuellen Bedürfnissen des Patienten ab.
7. Insulin:
In einigen Fällen, beispielsweise bei Patienten mit schwerem Diabetes, bei denen die anderen Medikamente nicht ausreichen, kann eine Insulintherapie notwendig sein. Insulin wird in der Regel subkutan injiziert und kann verschiedene Formen haben, z.B. Basalinsulin, Bolusinsulin oder Mischinsulin.
Auswahl der Medikamente und Dosierung:
Die Auswahl der Medikamente und die Dosierung erfolgen individuell durch einen Arzt, da sie von Faktoren wie dem Typ und der Schwere des Diabetes, den Begleiterkrankungen, dem persönlichen Lebensstil und der individuellen Reaktion auf die Therapie abhängen.
Wichtige Hinweise zur medikamentösen Therapie:
- Regelmäßige Blutzuckerkontrolle: Während der medikamentösen Therapie ist eine regelmäßige Blutzuckerkontrolle durch den Patienten selbst oder in der Arztpraxis notwendig, um den Erfolg der Therapie zu beurteilen und die Dosierung der Medikamente gegebenenfalls anzupassen.
- Nebenwirkungen: Alle Medikamente können Nebenwirkungen haben. Es ist wichtig, sich über die möglichen Nebenwirkungen der Medikamente zu informieren und diese dem Arzt mitzuteilen.
- Wechselwirkungen mit anderen Medikamenten: Einige Medikamente können mit anderen Medikamenten wechselwirken. Es ist daher wichtig, den Arzt über alle eingenommenen Medikamente, sowohl verschreibungspflichtige als auch nicht verschreibungspflichtige Medikamente, zu informieren.
- Regelmäßige ärztliche Kontrolle: Selbstkontrolle und regelmäßige ärztliche Kontrollen sind entscheidend für den langfristigen Erfolg der Behandlung und die Vermeidung von Komplikationen.
- Lifestyle-Faktoren: Die medikamentöse Therapie sollte durch eine gesunde Lebensweise unterstützt werden.
- Langfristige Überwachung: Die Behandlung des Diabetes mellitus Typ 2 ist ein Langzeitprozess, der eine enge Zusammenarbeit zwischen Patient und Arzt erfordert.
Fazit:
Die medikamentöse Therapie spielt eine wichtige Rolle bei der Behandlung des Diabetes mellitus Typ 2. Es gibt eine Vielzahl von Medikamenten aus verschiedenen Klassen, die zur Blutzuckerkontrolle eingesetzt werden können. Die Auswahl des Medikaments und die Dosierung erfolgen individuell durch den Arzt und richten sich nach den Bedürfnissen des Patienten. Die medikamentöse Therapie sollte durch eine gesunde Lebensweise unterstützt werden, um den langfristigen Erfolg der Behandlung und die Vermeidung von Komplikationen zu gewährleisten.
Zusätzliche Informationen:
- Die hier gemachten Angaben sollen allgemeine Informationen liefern und ersetzen keine ärztliche Beratung. Bei Fragen zur Medikamenteneinnahme wenden Sie sich bitte an Ihren Arzt.
- Es gibt weitere Medikamente zur Behandlung von Diabetes mellitus Typ 2, die hier nicht aufgeführt sind. Bitte fragen Sie Ihren Arzt nach weiteren Behandlungsmöglichkeiten.
Quellen:
- Deutsche Diabetes Gesellschaft (DDG)
- Nationale VersorgungsLeitlinien (NVL) Diabetes mellitus Typ 2
- American Diabetes Association (ADA)
Abschluss
Daher hoffen wir, dass dieser Artikel wertvolle Einblicke in Diabetes mellitus Typ 2: Medikamentöse Therapie zur Blutzuckerkontrolle bietet. Wir hoffen, dass Sie diesen Artikel informativ und nützlich finden. Bis zum nächsten Artikel!

Leave a Reply