Diabetes Mellitus: Klassifikation und Pathophysiologie
Verwandte Artikel: Diabetes Mellitus: Klassifikation und Pathophysiologie
- Diabetes Mellitus: Kriterien, Klassifikation Und Diagnostik
- Fasten Bei Typ-2-Diabetes: Eine Vielversprechende Strategie Zur Verbesserung Der Glykämie Und Der Gesundheit?
- Diabetes Mellitus Im Kindesalter: Diagnose, Behandlung Und Leben Mit Einer Chronischen Erkrankung
- Diabetes Mellitus Typ 1: Eine Chronische Krankheit Im Kindesalter
- Diabetes Mellitus: Ein Überblick über Die Krankheit Und Aktuelle Forschung
Einführung
Bei dieser feierlichen Gelegenheit freuen wir uns, in das das faszinierende Thema rund um Diabetes Mellitus: Klassifikation und Pathophysiologie vertiefen. Lassen Sie uns interessante Informationen zusammenfügen und den Lesern frische Perspektiven bieten.
Table of Content
- 1 Verwandte Artikel: Diabetes Mellitus: Klassifikation und Pathophysiologie
- 2 Einführung
- 3 Video über Diabetes Mellitus: Klassifikation und Pathophysiologie
- 4 Diabetes Mellitus: Klassifikation und Pathophysiologie
- 4.1 1. Klassifizierung von Diabetes Mellitus
- 4.2 2. Pathophysiologie des Diabetes Mellitus
- 4.3 3. Diagnostik von Diabetes Mellitus
- 4.4 4. Komplikationen des Diabetes Mellitus
- 4.5 5. Behandlung des Diabetes Mellitus
- 4.6 6. Prävention von Diabetes Mellitus
- 4.7 7. Soziale und wirtschaftliche Auswirkungen von Diabetes Mellitus
- 4.8 8. Aktuelle Forschung und Entwicklung
- 4.9 9. Diabetes Mellitus: Fazit
- 5 Abschluss
Video über Diabetes Mellitus: Klassifikation und Pathophysiologie
Diabetes Mellitus: Klassifikation und Pathophysiologie

Diabetes mellitus ist eine chronische Erkrankung, die durch eine Störung des Glukosestoffwechsels gekennzeichnet ist. Diese Störung führt zu erhöhten Blutzuckerspiegeln, was zu verschiedenen langfristigen Komplikationen führen kann, wenn sie nicht behandelt wird. Die Klassifizierung von Diabetes mellitus ist entscheidend für die Diagnose, Behandlung und Prävention dieser komplexen Erkrankung.
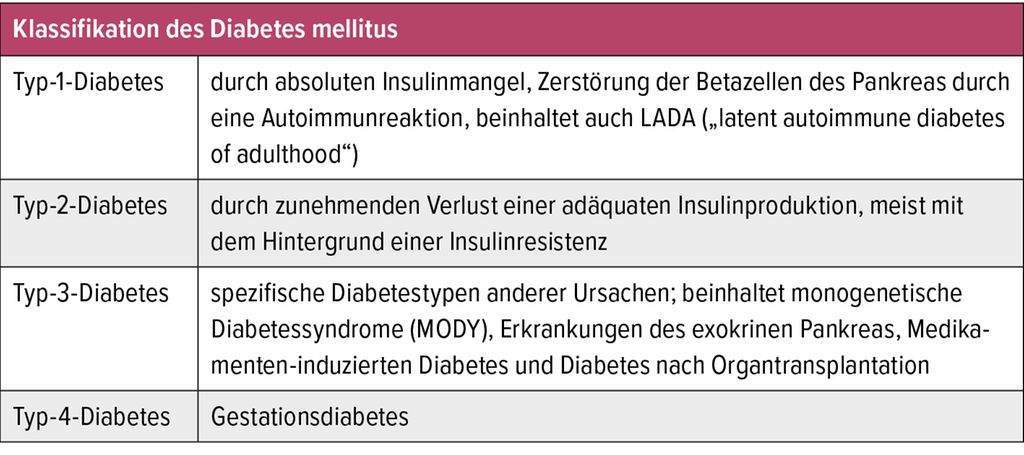
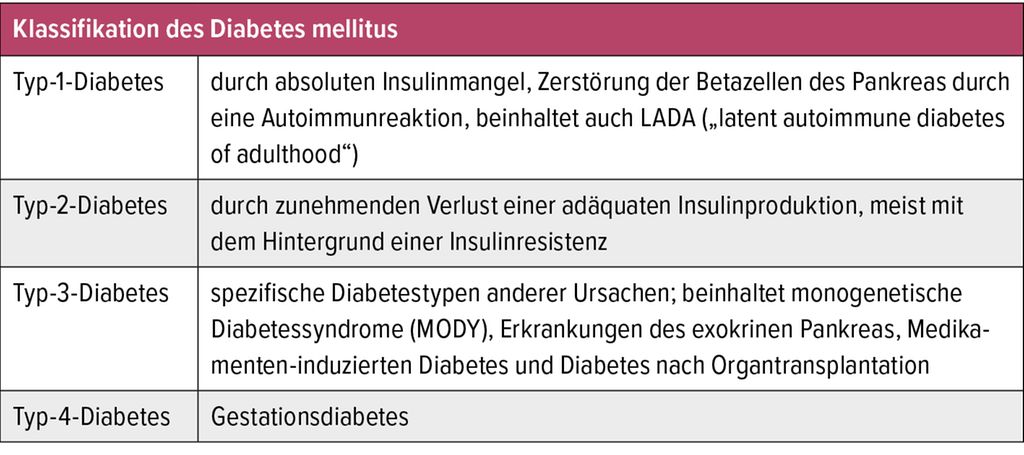
1. Klassifizierung von Diabetes Mellitus
Die Klassifizierung von Diabetes mellitus basiert auf der Ätiologie, dem Pathomechanismus und den klinischen Merkmalen. Die American Diabetes Association (ADA) und die Internationale Diabetes-Föderation (IDF) haben gemeinsam eine umfassende Klassifizierung entwickelt, die in der folgenden Tabelle zusammengefasst ist:
| Typ | Definition | Ursache | Merkmale |
|---|---|---|---|
| Typ 1 Diabetes | Autoimmunerkrankung, die die Insulin produzierenden β-Zellen der Bauchspeicheldrüse zerstört. | Zerstörung der β-Zellen durch auto-immune Prozesse. | Beginn oft in der Kindheit oder Jugend, erhöhte Ketonkörper im Urin, Insulinabhängigkeit. |
| Typ 2 Diabetes | Erkrankung, bei der die Zellen des Körpers nicht ausreichend auf Insulin reagieren (Insulinresistenz) und die Bauchspeicheldrüse nicht genügend Insulin produziert. | Genetische Prädisposition, Lebensstilfaktoren (Übergewicht, Bewegungsmangel, ungesunde Ernährung). | Beginn oft im Erwachsenenalter, Insulinresistenz, häufige Familienanamnese. |
| Schwangerschaftsdiabetes | Glukoseintoleranz, die während der Schwangerschaft auftritt. | Hormonelle Veränderungen während der Schwangerschaft. | In der Regel zeitlich begrenzt, kann jedoch das Risiko für Typ 2 Diabetes erhöhen. |
| Andere spezifische Typen | Seltene Formen von Diabetes, die durch andere Ursachen wie genetische Defekte, Medikamente oder andere Erkrankungen hervorgerufen werden. | Genetische Defekte, Medikamentennebenwirkungen, andere Erkrankungen (z. B. Pankreatitis, Häm ochromatose). | Abhängig von der zugrundeliegenden Ursache. |
| Gestörter Glukosestoffwechsel | Prädiabetische Zustände, die ein erhöhtes Risiko für die Entwicklung von Typ 2 Diabetes darstellen. | Vorläufer des Typ 2 Diabetes, Insulinresistenz und/oder eingeschränkte Insulinsekretion. | Erhöhte Nüchternblutzuckerwerte, gestörter Glukosetoleranztest. |
2. Pathophysiologie des Diabetes Mellitus
Die Pathophysiologie des Diabetes mellitus ist je nach Typ unterschiedlich, jedoch ist die zentrale Störung immer die fehlende oder unzureichende Insulinwirkung.
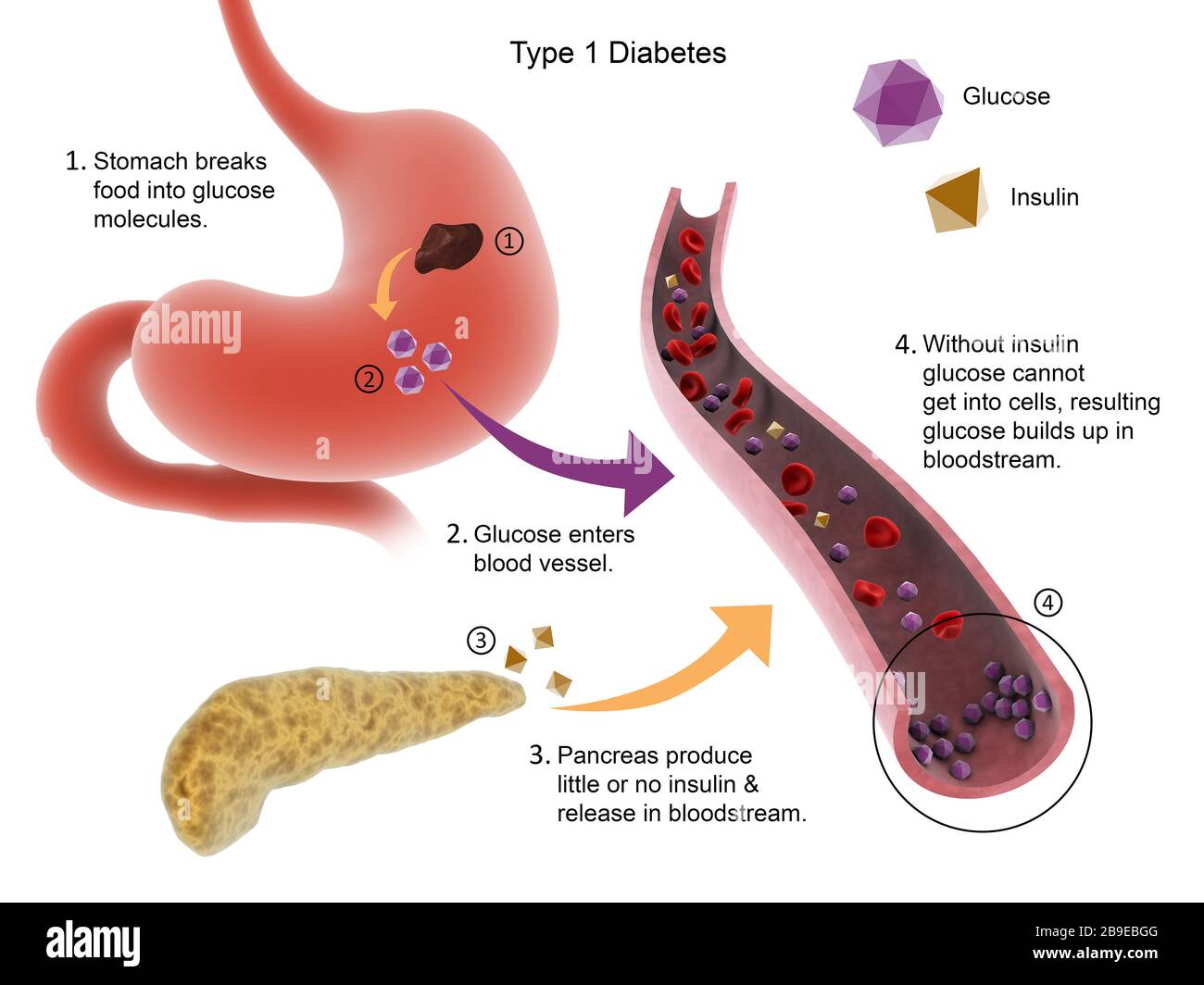
2.1 Typ 1 Diabetes
Beim Typ 1 Diabetes werden die Insulin-produzierenden β-Zellen in der Bauchspeicheldrüse durch einen auto-immunen Prozess zerstört. Dies führt zu einem absoluten Insulinmangel, der einen hyperglykämischen Zustand verursacht.
- Insulindefekt: Die Zerstörung der β-Zellen führt zu einem Mangel an Insulin, das für die Aufnahme von Glukose aus dem Blut in die Zellen erforderlich ist.
- Hyperglykämie: Die fehlende Insulinwirkung führt zur Akkumulation von Glukose im Blut, was zu einem hohen Blutzuckerspiegel (Hyperglykämie) führt.
- Ketonämie: In Abwesenheit von Insulin kann der Körper Fett anstelle von Glukose zur Energiegewinnung verstoffwechseln. Dieser Prozess führt zur Produktion von Ketonkörpern, die im Blut ansteigen und zu einer Ketoazidose führen können.
2.2 Typ 2 Diabetes
Beim Typ 2 Diabetes ist die Situation komplexer. Die Zellen des Körpers reagieren nicht mehr ausreichend auf Insulin (Insulinresistenz), und die Bauchspeicheldrüse ist nicht in der Lage, genügend Insulin zu produzieren, um den erhöhten Bedarf zu decken.
- Insulinresistenz: Die Zellen der Muskeln, Leber und des Fettgewebes reagieren weniger sensibel auf Insulin, was zu einer verringerten Aufnahme von Glukose aus dem Blut führt.
- Kompensatorische Hyperinsulinämie: Um die Insulinresistenz zu kompensieren, produziert die Bauchspeicheldrüse anfänglich mehr Insulin. Diese Phase der "Kompensations-Hyperinsulinämie" kann über Jahre hinweg bestehen, ohne dass Symptome auftreten.
- Erschöpfung der β-Zellen: Die ständige Überlastung der β-Zellen durch erhöhte Insulinproduktion führt mit der Zeit zur Erschöpfung der Zellen. Die Bauchspeicheldrüse kann dann auch nicht mehr genügend Insulin produzieren, um den Bedarf zu decken.
- Hyperglykämie: Die Kombination aus Insulinresistenz und reduzierter Insulinproduktion führt zu einem Anstieg des Blutzuckerspiegels (Hyperglykämie).
2.3 Schwangerschaftsdiabetes
Während der Schwangerschaft produzieren die Plazenta Hormone, die die normale Insulinwirkung hemmen. Dies führt zu einer Insulinresistenz, die zu einem erhöhten Blutzuckerspiegel bei schwangeren Frauen führen kann.
- Hormonelle Veränderungen: Die Plazenta setzt während der Schwangerschaft Hormone wie Wachstumshormon, Östrogen und Progesteron frei, die die Insulinempfindlichkeit der Zellen reduzieren.
- Insulinresistenz: Die hormonellen Veränderungen führen zu einer Insulinresistenz, wodurch der Körper nicht mehr in der Lage ist, den Blutzucker effektiv zu regulieren.
- Hyperglykämie: Die Insulinresistenz führt zu einem Anstieg des Blutzuckerspiegels bei schwangeren Frauen.
3. Diagnostik von Diabetes Mellitus
Die Diagnose von Diabetes mellitus erfolgt anhand der folgenden Kriterien:
- Nüchternblutzucker: Ein Nüchternblutzuckerwert ≥ 7,0 mmol/l bei zwei separaten Messungen.
- Zufälliger Blutzucker: Ein Blutzuckerwert ≥ 11,1 mmol/l unabhängig von der Mahlzeit.
- HbA1c: Ein HbA1c-Wert ≥ 48 mmol/mol (6,5%).
- Oraler Glukosetoleranztest (OGTT): Ein 2-Stunden-Blutzuckerwert ≥ 11,1 mmol/l nach einer Glukosebelastung.
Diese Kriterien sollten in Kombination mit den klinischen Merkmalen und der Anamnese des Patienten berücksichtigt werden.
4. Komplikationen des Diabetes Mellitus
Diabetes mellitus kann zu verschiedenen langfristigen Komplikationen führen, wenn er nicht gut kontrolliert wird.
4.1 Mikroangiopathie:
- Diabetische Retinopathie: Schädigung der Netzhaut des Auges, die zu Sehbehinderung und Erblindung führen kann.
- Diabetische Nephropathie: Schädigung der Nieren, die zu Nierenversagen führen kann.
- Diabetische Neuropathie: Schädigung der Nerven, die zu Taubheitsgefühl, Kribbeln, Schmerzen und Funktionsstörungen führen kann.
4.2 Makroangiopathie:
- Kardiovaskuläre Erkrankungen: Erhöhtes Risiko für Herzinfarkt, Schlaganfall und periphere arterielle Verschlusskrankheit.
- Diabetischer Fuß: Erhöhtes Risiko für Fussgeschwüre, Infektionen und Amputationen.
4.3 Stoffwechselstörungen:
- Ketoazidose: Lebensbedrohlicher Zustand, der bei unbehandeltem Typ 1 Diabetes auftreten kann.
- Hypoglykämie: Zu niedriger Blutzuckerspiegel, der zu Verwirrung, Bewusstseinsverlust und Koma führen kann.
5. Behandlung des Diabetes Mellitus
Die Behandlung des Diabetes mellitus zielt darauf ab, den Blutzuckerspiegel im Normbereich zu halten und die Komplikationen der Krankheit zu verhindern. Die Behandlung umfasst verschiedene Maßnahmen:
5.1 Lebensstilmodifikationen:
- Ernährung: Individuelle Ernährungsumstellung mit Fokus auf gesunde, ausgewogene Ernährung.
- Bewegung: Regelmässige körperliche Aktivität fördert die Insulinsensitivität und unterstützt die Gewichtskontrolle.
- Gewichtreduktion: Übergewicht und Fettleibigkeit erhöhen das Risiko für Typ 2 Diabetes und verstärken die Insulinresistenz.
5.2 Medikamentöse Therapie:
- Insulintherapie: Bei Typ 1 Diabetes und bei unzureichender Insulinproduktion bei Typ 2 Diabetes.
- Orale Antidiabetika: Medikamente, die die Insulinsensitivität erhöhen oder die Insulinproduktion steigern.
- GLP-1-Rezeptoragonisten: Medikamente, die die Glukosefreisetzung aus der Leber reduzieren und die Sättigung fördern.
- SGLT2-Hemmer: Medikamente, die die Glukosefiltration in den Nieren erhöhen und die Ausscheidung von Glukose im Urin steigern.
5.3 Selbstmanagement:
- Blutzuckerselbstkontrolle: Regelmässige Blutzuckermessung zu Hause, um den Blutzuckerspiegel im Auge zu behalten.
- Kontrolle der Fußgesundheit: Regelmässige Fußuntersuchungen zur Früherkennung von Fußproblemen.
- Regelmäßige ärztliche Kontrolle: Regelmässige Arztbesuche zur Kontrolle des Blutzuckerspiegels, der Komplikationen und Anpassung der Therapie.
6. Prävention von Diabetes Mellitus
Die Prävention von Diabetes mellitus ist von grosser Bedeutung, da die Krankheit nicht heilbar ist. Es gibt verschiedene Massnahmen, die das Risiko für die Entwicklung von Diabetes mellitus reduzieren können:
- Gesunde Ernährung: Eine ausgewogene Ernährung mit viel Obst, Gemüse, Vollkornprodukten und magerem Eiweiss.
- Regelmäßige körperliche Aktivität: Mindestens 150 Minuten moderate körperliche Aktivität pro Woche.
- Gewichtkontrolle: Gewichtsreduktion bei Übergewicht und Fettleibigkeit.
- Raucherentwöhnung: Rauchen erhöht das Risiko für Typ 2 Diabetes.
- Kontrolle des Blutdrucks und des Cholesterinspiegels: Höhere Blutdruckwerte und Cholesterinspiegel erhöhen das Risiko für Diabetes mellitus.
- Regelmäßige ärztliche Kontrollen: Regelmässige ärztliche Kontrollen zur Früherkennung von Prädiabetes.
7. Soziale und wirtschaftliche Auswirkungen von Diabetes Mellitus
Diabetes mellitus hat weitreichende soziale und wirtschaftliche Auswirkungen.
- Steigende Prävalenz: Die Prävalenz von Diabetes mellitus nimmt weltweit stetig zu.
- Kosten der Behandlung: Die Behandlung von Diabetes mellitus ist kostspielig, was erhebliche Belastungen für die Gesundheitsversorgungssysteme darstellt.
- Komplikationen: Die Komplikationen von Diabetes mellitus können zu Arbeitsunfähigkeit und erhöhten Gesundheitskosten führen.
- Soziale Stigmatisierung: Diabetes mellitus kann zu sozialer Stigmatisierung führen, was die Lebensqualität der Betroffenen beeinträchtigen kann.
8. Aktuelle Forschung und Entwicklung
Die Forschung im Bereich des Diabetes mellitus konzentriert sich auf die Entwicklung neuer Behandlungsmöglichkeiten und präventiver Massnahmen.
- Neue Medikamente: Die Entwicklung neuer Medikamente mit verbesserten Wirkmechanismen.
- Gentechnik: Die Erforschung der Möglichkeiten der Gentechnik zur Behandlung und Prävention von Diabetes mellitus.
- Zelltherapie: Die Entwicklung neuer Ansätze der Zelltherapie zur Regeneration der β-Zellen.
- Präventive Massnahmen: Die Erforschung von Präventivmassnahmen für die Entwicklung von Diabetes mellitus.
9. Diabetes Mellitus: Fazit
Diabetes mellitus ist eine komplexe, chronische Erkrankung mit weitreichenden Folgen. Eine frühzeitige Diagnose, eine effektive Behandlung und ein aktives Selbstmanagement sind entscheidend, um die Komplikationen der Krankheit zu verhindern und die Lebensqualität der Patienten zu verbessern. Die Forschung in diesem Bereich ist von grosser Bedeutung, um neue Behandlungsmöglichkeiten und präventive Massnahmen zu entwickeln und den Kampf gegen diese Krankheit zu gewinnen.

Abschluss
Daher hoffen wir, dass dieser Artikel wertvolle Einblicke in Diabetes Mellitus: Klassifikation und Pathophysiologie bietet. Wir schätzen Ihre Aufmerksamkeit für unseren Artikel. Bis zum nächsten Artikel!
Originally posted 2024-09-14 08:21:00.


Leave a Reply